درمان زخم بستر
/0 دیدگاه/در دستهبندی نشده/توسط modirآسیب یا زخم فشاری (PI/PUs) نتیجه فشار مستقیم، برشی یا نیروهای اصطکاک طولانی مدت است که به بافت نرم بین پوست و برجستگی های استخوانی زیرین آسیب می رساند. استخوان های لگن، پاشنه پا، و ران آسیب پذیرترین نواحی تشریحی هستند.
به آسیب بافتی؛ با این حال، اینگونه زخم ها میتواند روی پس سر، گوش، ستون فقرات، کتف، زائده سر شانه، آرنج، برجستگی ران ها، قوزک ها، کشکک ها و کف پا رخ دهد و به طور کلی فشار وارد شده در هر جایی که بافت نرمی روی برجستگی استخوانی وجود نداشته باشد .
محتوای جدول
ممکن است زخم فشاری از نشستن روی ویلچری که خیلی باریک است نیز رخ دهد. تجزیه و تحلیل علت ریشه ای این نوع زخم، به خصوص نوع های عمیق تر، بر اساس کاری که بیمار انجام می داده ، سطحی که بیمار روی آن نشسته/دراز کشیده بود، و سایر عوامل در کلینیک دنیای زخم انجام میگیرد.
رطوبت به خودی خود دیگر دلیل آسیب فشار در نظر گرفته نمی شود. با این حال، قرار گرفتن در معرض بی اختیاری ادرار یا مدفوع، تخلیه زخم یا تعریق باعث از بین رفتن پوست می شود، بنابراین نفوذ باکتری ها به پوست را آسان تر می کند. رطوبت همچنین PH پوست را تغییر می دهد. هر دوی این عواقب می توانند خطر ابتلا را افزایش دهند.
علتهای ایجاد زخم بستر
1. فشار مداوم:
فشار مداوم بر روی نقاط خاصی از پوست، به ویژه در بیمارانی که برای مدت طولانی در تخت بستری قرار دارند، میتواند منجر به کاهش جریان خون به نواحی پوستی شود و زخم بستر ایجاد کند.
2. ترتیبات مکانیکی:
اصطکاک پوست با سطوح تخت بستر یا وسایل دیگر میتواند به آسیب پوستی منجر شود. انتقال بیماران به شکل نادرست و تحریکهای مکانیکی ناصحیح نیز میتوانند عامل ایجاد زخم بستر باشند.
3. تغییرات در تراکم فشار:
تغییرات در تراکم فشار بر روی پوست ممکن است جریان خون را متوقف کرده و باعث آسیب به پوست شود. این تغییرات معمولاً در نواحیی با تراکم استخوانها به نزدیکی پوست ایجاد میشوند.
4. عوامل بیماری:
بیماریهایی مانند دیابت، عدم توانایی در حرکت (که ممکن است در افراد مسن یا مبتلا به افتراقی یا پارالیزی رخ دهد)، و وضعیتهایی که باعث تغییرات در حس تو دردی میشوند (مثل بیماریهای عصبی) میتوانند خطر ایجاد زخم بستر را افزایش دهند.
5.تغذیه ناکافی:
تغذیه ناکافی یا عدم مصرف کافی مواد مغذی میتواند باعث ضعف عضلات و کاهش وضعیت پوستی شود که زخم بستر را احتمالیتر میکند.
6. فرآیندهای التهابی:
التهابهای پوستی یا عفونتها میتوانند فرآیند آسیب به پوست را تشدید کرده و باعث تشکیل زخم بستر شوند.
7. فاقد مراقبت مناسب:
عدم انجام مراقبتهای منظم و نگهداری صحیح از بیماران بستری میتواند به ایجاد زخم بستر کمک کند.
برای پیشگیری از ایجاد زخم بستر، مراقبتهای منظم تغییر مکان بیمار، استفاده از تجهیزات مناسب برای تخت بستر، و مراقبت دقیق از پوست بسیار حائز اهمیت است. همچنین، شناسایی زمانی که بیمار در خطر بیشتری برای ایجاد زخم بستر است و اتخاذ تدابیر پیشگیرانه میتواند به جلوگیری از ایجاد زخمهای بستر کمک کند.
مهمترین نشانهها و علائم زخم بستر
– قرمزی، تورم و التهاب پوست در نواحی تحت فشار
– درد و حساسیت پوست در هنگام لمس کردن
– تغییر رنگ پوست به صورتبندی، کبود یا بنفش
– گرما و دمای بالاتر ناحیه نسبت به سایر قسمتهای بدن
– تاولها و حبابهای پر مایع روی پوست
– زخمهای سطحی تا عمقی و گاهی نمایان شدن بافتهای زیرین
– ترشحات چرکی یا خونآلود از زخم
– بوی بد ناشی از عفونت زخم
– سفت شدن و ضخیم شدن پوست اطراف زخم
هرگونه نشانه غیرعادی پوست باید سریعاً بررسی شود تا از زخم بستر پیشگیری گردد.
علت سیاه شدن زخم بستر ؟
سیاه شدن زخم بستر معمولاً نشانهای از وضعیت نامطلوب و شدید زخم است و معمولاً به عنوان “نکروز” یا مرگ بافتی (Tissue Necrosis) شناخته میشود. این وضعیت نشان میدهد که بافتهای زخمی دچار تخریب و مرگ شدهاند. علل اصلی سیاه شدن زخم بستر عبارتند از:
1. کمبود عرضه خون:
یکی از علل اصلی سیاه شدن زخم بستر، کمبود عرضه خون به منطقه زخم است. این ممکن است به علت فشار مداوم بر روی ناحیه زخم، انسداد عروق خونی یا عوامل دیگری باشد. بافتهای مرده به علت عدم دریافت اکسیژن و مواد غذایی از خون سیاه میشوند.
2. عفونت:
عفونت در زخم بستر میتواند باعث تشدید و تسریع نکروز بافتها شود. عفونت باعث افزایش التهاب در منطقه زخمی میشود که منجر به مرگ بافتهای پوستی میشود.
3. عدم مراقبت صحیح:
عدم مراقبت و نظافت مناسب از زخم بستر میتواند به تجمع بافتهای مرده و تشدید نکروز منجر شود.
سیاه شدن زخم بستر نشانهای از وضعیت جدی است که نیاز به مراقبت فوری دارد. اگر یک زخم بستر سیاه شود، باید به پزشک معالج خود اطلاع داده شود تا اقدامات لازم برای ارزیابی و درمان انجام شود. این اقدامات ممکن است شامل از بین بردن بافتهای مرده، درمان عفونت، و ایجاد شرایط بهبودی مناسب برای زخم باشد. همچنین، پیگیری دقیق و مراقبتهای پوستی منظم از زخم میتوانند در پیشگیری از سیاه شدن زخم بستر و بهبود وضعیت زخم مفید باشند.
چه افرادی مستعد زخم بستر هستند ؟
افراد زیر بیشتر در معرض خطر ابتلا به زخم بستر قرار دارند:
– سالمندان: کاهش ارتجاعی بودن پوست و ضعف سیستم ایمنی در سالمندان
– بیماران دیابتی: کاهش جریان خون به دلیل آسیب اعصاب و عروق
– بیماران مفلوج یا سکته مغزی: عدم توانایی تغییر وضعیت بدن
– افراد چاق: فشار بیشتر به نواحی پوستی در اثر وزن
– بیماران سرطانی: ضعف سیستم ایمنی بدن در اثر شیمیدرمانی
– افراد دارای بیاختیاری: مدفوع و ادرار در تماس مداوم با پوست
– سوء تغذیه: کمبود مواد مغذی لازم جهت ترمیم زخم
– کمتحرکی: کاهش جریان خون در اثر بیتحرکی
توجه به این گروهها برای پیشگیری بسیار ضروری است.
بهترین روش های مدیریت و درمان زخم فشاری
مهمترین روشهای مدیریت و درمان زخم بستر عبارتند از:
– بررسی منظم پوست بیمار جهت شناسایی زودهنگام زخم
– تغییر مکرر وضعیت بیمار برای کاهش فشار نقاط خاص
– استفاده از تشکها و بالشتکهای مخصوص ضد زخم بستر
– حفظ نظافت و خشک نگه داشتن پوست
– استفاده از پانسمانها و کرمهای ترمیمکننده زخم
– به کارگیری درمانهای نوین مانند درمان منفی فشاری
– دبریدمان جراحی بافتهای نکروزه زخم
– دارو درمانی با آنتیبیوتیکها و مسکنها
– بهبود تغذیه و وضعیت سلامتی کلی بیمار
– آموزش به بیمار و خانواده در زمینه پیشگیری از زخم بستر
انتخاب روشهای مناسب باید بر اساس وضعیت بیمار و تحت نظر پزشک باشد.
نحوه انجام پانسمان زخم بستر
انجام پانسمان زخم بستر باید به شرح زیر صورت گیرد:
– ابتدا محل زخم را با آب و صابون ملایم به آرامی شستشو دهید.
– سپس محل زخم را با سرم فیزیولوژی استریل آبکشی کنید تا کاملاً تمیز شود.
– در صورت لزوم از داروهای موضعی تجویزی پزشک استفاده کنید.
– انتخاب پانسمان مناسب بر اساس نوع و وضعیت زخم، تحت نظر پزشک
– پانسمان را به آرامی روی زخم قرار داده و ببندید بدون فشار زیاد به پوست
– در صورت نیاز از باند یا چسب برای ثابت نگه داشتن پانسمان استفاده کنید.
– زمان تعویض پانسمان را بر اساس دستور پزشک رعایت کنید.
– پس از پانسمان مرتباً محل زخم را بررسی نمایید.
انجام صحیح پانسمان مهمترین بخش مراقبت از زخم بستر است که باید با دقت انجام شود.
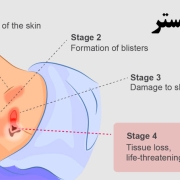
درجه بندی زخم بستر یا فشاری
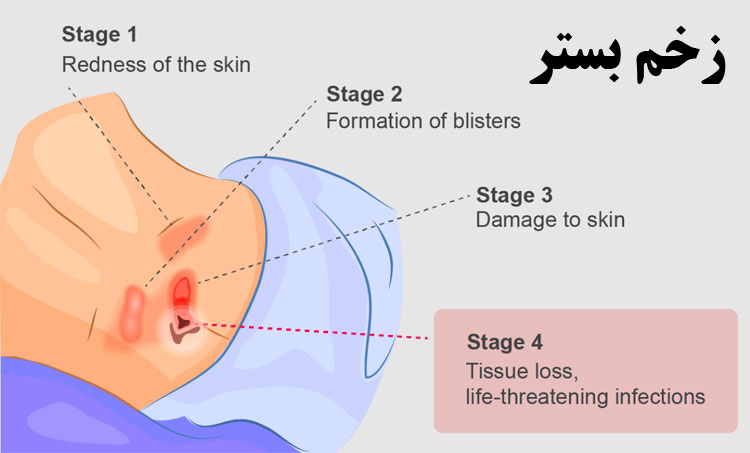
زخمهای بستر بر اساس شدت و عمق آسیب به بافتهای پوستی و بدن در چهار درجه مختلف دستهبندی میشوند. این درجهبندی به عنوان “تخمینی درجهبندی زخمهای بستر” مشهور است و عبارت است از:
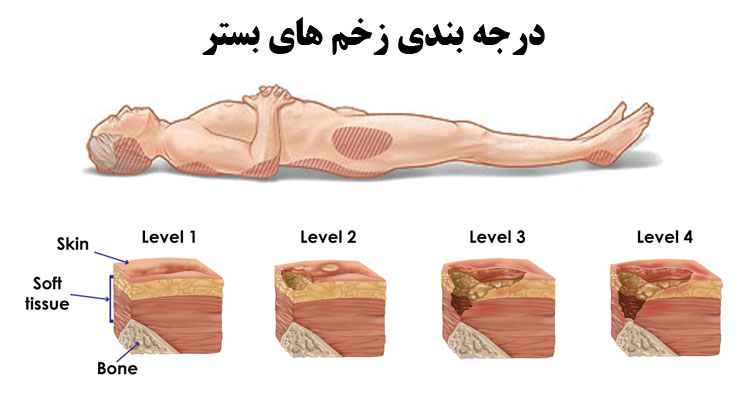
1.درجه ۱ (Stage 1):
در این درجه، پوست تحت فشار قرار گرفته و اغلب قرمزی، گیجی، یا گرمی در منطقه مورد فشار احساس میشود. پوست ممکن است در این مرحله سالم به نظر بیاید اما در واقعیت، تحت فشار است. درجه ۱ بدون آسیب بازی به پوست دارد.
2. درجه ۲ (Stage 2):
در این مرحله، پوست تخریب شده و لایه بیرونی پوست (لایهی اپیدرمیس) آسیب میبیند. معمولاً زخم به شکل زخم باز یا زخم کف دهانی باز است. علائم این مرحله شامل قرمزی، التهاب، خراشها، یا حبابهای پوستی میشود.
3. درجه ۳ (Stage 3):
در این مرحله، زخم به عمق لایههای زیرین پوست، به ویژه لایههای چربی و عضلانی، گسترش مییابد. زخم ممکن است به شکل سوراخی عمیق باشد. ممکن است بافتهای مرتبط با پوست نیز آسیب ببینند.
4. درجه ۴ (Stage 4):
این مرحله از زخم بسیار جدی است. زخم به عمق لایههای عمیقتری از بدن میرسد، از جمله عضلات، استخوانها، و حتی ممکن است به داخل مفاصل گسترش یابد. زخمهای این مرحله به شکل عمیقی و گستردهای باز هستند.
درجهبندی زخمهای بستر به منظور تشخیص و درمان مناسب آنها بسیار اهمیت دارد. بستگی به درجه زخم، درمانهای مختلفی اعمال میشود و پیگیری دقیق توسط تیم بهداشتی و پزشکی معتبر ضروری است. همچنین، پیشگیری از ایجاد زخم بستر نیز با اتخاذ تدابیر پیشگیرانه میتواند به جلوگیری از افتادن به درجههای بالاتر زخم بستر کمک کند.
عوامل بسیار مهم و چراغ خطر برای زخم بستر محسوب میشوند؟
زخم بستر نتیجهٔ فشار و اصطکاک مداوم بر روی پوست است و عوامل مختلفی میتوانند خطر ایجاد آن را افزایش دهند. برخی از عوامل خطر زخم بستر عبارتند از:
1.بیماریهای مزمن:
بیماریهایی مانند دیابت، فشار خون بالا، بیماریهای قلبی، و بیماریهای عصبی میتوانند خطر ایجاد زخم بستر را افزایش دهند. افراد مبتلا به این بیماریها ممکن است حس تو دردی کمتری داشته باشند و از این رو آسیبهای پوستی را به راحتی تشخیص ندهند.
2.بیماریهای پوستی:
بیماریهایی مثل اکزما، پسوریازیس، و عفونتهای پوستی میتوانند پوست را حساستر به آسیب کنند و خطر زخم بستر را افزایش دهند.
3. سن:
افراد مسن به دلیل تغییرات طبیعی در پوست و عضلات، بیشترین خطر ایجاد زخم بستر را دارند.
4. تغذیه نامناسب:
عدم مصرف کافی مواد غذایی یا تغذیه نامناسب میتواند باعث ضعف عضلات و وضعیت پوستی شود که به افزایش خطر زخم بستر منجر میشود.
5. ترتیبات مکانیکی:
اصطکاک پوست با سطوح تخت بستر یا وسایل دیگر میتواند به آسیب پوستی منجر شود. انتقال بیماران به شکل نادرست و تحریکهای مکانیکی ناصحیح نیز میتوانند عوامل خطر زخم بستر باشند.
6. فشار مداوم:
فشار مداوم بر روی نقاط خاصی از پوست، به ویژه در افرادی که برای مدت طولانی در تخت بستری قرار دارند، میتواند منجر به کاهش جریان خون به نواحی پوستی شود و زخم بستر ایجاد کند.
7. معلولیت حرکتی:
افرادی که قادر به حرکت کردن نیستند یا معلولیت حرکتی دارند، بیشترین خطر زخم بستر را دارند زیرا نمیتوانند به تغییر مکان منظم و جلوگیری از فشار مداوم بر روی پوست بپردازند.
برای پیشگیری از ایجاد زخم بستر، مراقبتهای منظم تغییر مکان بیمار، استفاده از تجهیزات مناسب برای تخت بستر، و مراقبت دقیق از پوست بسیار حائز اهمیت است. همچنین، شناسایی زمانی که بیمار در خطر بیشتری برای ایجاد زخم بستر است و اتخاذ تدابیر پیشگیرانه میتواند به جلوگیری از ایجاد زخمهای بستر کمک کند.
روشهای نوین در درمان زخم بستر
بهترین روش های درمان زخم بستر عبارتند از :
لیزر درمانی:
استفاده از انواع لیزرهای کمتوان مانند He-Ne که اثرات ترمیمی دارند و باعث افزایش سرعت التیام زخم میشوند.
پانسمانهای نوین:
انواع پانسمانهای جدید مانند پانسمانهای زیستفعال حاوی موادی مثل نقره یا کلاژن که باعث تحریک التیام زخم میشوند.
درمان با پلاکت خون:
استفاده از پلاسمای غنی از پلاکت بیمار که حاوی فاکتورهای رشد و پروتئینهای مفید است و با تزریق به زخم، التیام را تسریع میکند.
این روشهای نوین با کمک به ترمیم سریعتر زخم مانع از وخیم شدن آن شده و مدت بهبودی را کاهش میدهند.