-
مقالات آموزشی

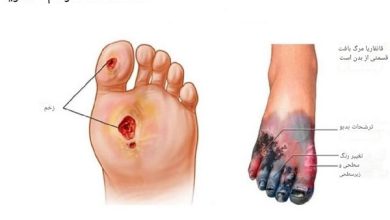
قانقاریا |روش های درمان و پیشگری از بیماری
قانقاریا نوعی مرگ بافت بدن است که به دلیل کمبود خونرسانی یا عفونت شدید رخ میدهد و معمولاً دستها و…
بیشتر بخوانید » -
مقالات آموزشی

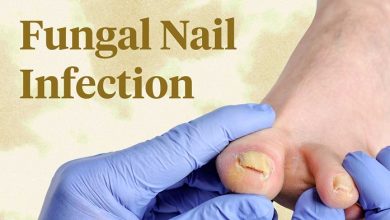
عفونت ناخن و راه های درمان آن
عفونت ناخن یک وضعیت پزشکی است که زمانی رخ میدهد که باکتریها، قارچها یا ویروسها وارد ناخن و پوست اطراف…
بیشتر بخوانید » -
مقالات آموزشی

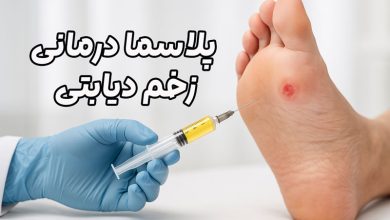
پلاسما درمانی زخم دیابتی، درمان سریع و بدون درد
زخم دیابتی یکی از مشکلات جدی برای افرادی است که به دیابت مبتلا هستند و درمان آن همیشه کار آسانی…
بیشتر بخوانید » -
مقالات آموزشی

راهنمای جامع درمان زخم سوختگی آب جوش
آیا به خاطر سوختگی با آب جوش دچار مشکل شدهاید و نمیدانید چطور به سرعت و به طور مطمئن زخم…
بیشتر بخوانید » -
مقالات آموزشی

هر آنچه باید درباره درمان زخم سوختگی اگزوز بدانید، از اقدامات اولیه تا ترمیم پوست
سوختگی ناشی از اگزوز موتور یکی از آسیبهای متداول است، بهخصوص در فصل تابستان و در میان موتورسواران. اگر این…
بیشتر بخوانید » -
مقالات آموزشی

آشنایی با زخم بورگر و درمان آن | روش های تشخیص بیماری بورگر
زخم بورگر، مربوط به بیماری بورگر، که به آن ترومبوآنژئیت انسدادی نیز گفته میشود، زخمی است که به دلیل انسداد…
بیشتر بخوانید » -
مقالات آموزشی

بیماری سالک چیست و چه علائمی دارد
بیماری سالک یا لیشمانیوز پوستی یکی از بیماریهای پوستی است که به دلیل عفونت با انگل لیشمانیا (Leishmania) و انتقال…
بیشتر بخوانید » -
مقالات آموزشی

هیدرآدنیت چرکی و روش های درمان آن
هیدرآدنیت چرکی (Hidradenitis suppurativa) یک بیماری التهابی مزمن پوست است که با تشکیل آبسههای زیر جلدی، ندولها (گرههای کوچک) و…
بیشتر بخوانید » -
مقالات آموزشی

بیماری زونا چیست و چه علائمی دارد
بیماری زونا یک بیماری ویروسی است که توسط ویروس واریسلا زوستر (VZV) ایجاد میشود، که همچنین عامل آبله مرغان است.…
بیشتر بخوانید » -
مقالات آموزشی

انواع بیماری پوستی کدامند
بیماری پوستی به دستههای مختلفی تقسیم میشوند و میتوانند به علل گوناگونی مانند عفونتها، آلرژیها، مشکلات سیستم ایمنی، یا عوامل…
بیشتر بخوانید »